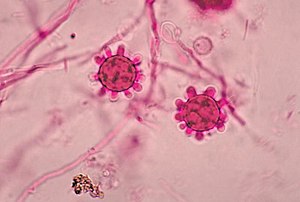
Histoplasmose
| Histoplasmose | |
|---|---|
| Histoplasma capsulatum | |
| Especialidade | infecciologia |
| Classificação e recursos externos | |
| CID-10 | B39 |
| CID-9 | 115 |
| CID-11 | 1303003466 |
| OMIM | 312500 |
| DiseasesDB | 5925 |
| MedlinePlus | 001082 |
| eMedicine | med/1021 ped/1017 |
| MeSH | D006660 |
Histoplasmose é uma doença causada pelo fungo dimórfico Histoplasma capsulatum. Transmitida por via respiratória através da inalação de conídias, a histoplasmose afeta principalmente os pulmões e o sistema reticuloendotelial.
Transmissão
O Histoplasma capsulatum é encontrado em solos ácidos e úmidos ricos em compostos nitrogenados, e particularmente em solos enriquecidos com guano de aves e morcegos ou em locais onde as aves se empoleiram. As aves não são susceptíveis à infecção pelo H. capsulatum mas podem contribuir para sua disseminação; morcegos, ao contrário, são susceptíveis à infecção e podem excretar o micro-organismo pelas fezes.[1]
A infecção é adquirida pela via respiratória através da inalação de microconídias e fragmentos de micélio, que se depositam nos alvéolos. As conídias são então fagocitadas por neutrófilos, macrófagos e células dendríticas, dentro das quais multiplicam-se. Em 3-5 dias as conídias transformam-se em leveduras, que é a forma patogênica do micro-organismo. As leveduras multiplicam-se no interior dos macrófagos que espalham a infecção para locais extra-pulmonares.[2] Os pulmões e o sistema reticuloendotelial são os alvos principais; membranas mucosas, pele, glândulas adrenais, e outros órgãos podem também serem acometidos.[1]
A infecção pelo H. capsulatum não é contagiosa, exceto em situações extraordinárias. Raríssimos casos de transmissão horizontal são reportados, e está associada a contração conjugal de indivíduos com lesão cutânea na genitália e por transplante de órgão infectado.[2][3] Não há casos registrados de transmissão de animais para seres humanos e vice versa.[2]
Sinais e sintomas
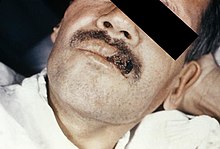
A infecção pelo H. capsulatum em indivíduos imunocompetentes pode ser assintomática ou apresentar sintomas agudos moderados a graves. Em sujeitos com o sistema imunitário comprometido, como portadores da Síndrome da Imunodeficiência Adquirida (AIDS) ou transplantados, a doença pode apresentar uma evolução progressiva, muitas vezes fatal. Já nas pessoas com comprometimento pulmonar estrutural prévio, como portadores da doença pulmonar obstrutiva crônica (DPOC), a infecção pode se tornar crônica. A carga de exposição ao fungo é importante para definir a evolução da doença: sujeitos expostos a grandes quantidades do fungo apresentarão sintomas mais graves e potencialmente fatais, principalmente se já são imunocomprometidos ou portadores de doenças pulmonares.[4]
A vasta maioria dos indivíduos sadios com baixa exposição ao fungo apresentará infecção subclínica ou nenhum sintoma. Entretanto, uma infecção aguda pode se desenvolver se uma grande quantidade de fungos for inalada, como na destruição de galinheiros abandonados, no corte de árvores que serviram de abrigo para aves por muito tempo, assim como na exploração de cavernas habitadas por morcegos.[5] Os sintomas mais comuns da histoplasmose pulmonar aguda são febre, mal-estar, dor de cabeça e fraqueza. Também podem surgir sintomas de pneumonia que ajudam no diagnóstico, como dor no peito e, neste caso, tosse seca. A radiografia de tórax deve mostrar pneumonia intersticial em um ou mais lobos e alargamento do mediastino pelo comprometimento de linfonodos.[6]
Em 5-10% dos pacientes com histoplasmose aguda, também pode haver dor nas articulações e/ou manifestações cutâneas, principalmente os eritemas nodoso e multiforme.[6] Geralmente, o curso da doença é autolimitado e os sintomas devem desaparecer entre duas e quatro semanas na maioria dos casos. Nódulos calcificados (histoplasmoma) podem se formar bilateralmente nos pulmões, como resultado do acúmulo de tecido fibrótico ao redor das lesões, mas, a princípio, não apresentam risco adicional ao paciente.[7]
Pacientes previamente portadores de doenças pulmonares, como a DPOC, que acomete indivíduos tabagistas e compromete a estrutura do pulmão, produzindo lesões cavitárias e sintomas como tosse recorrente e expectoração, podem desenvolver a forma crônica da histoplasmose pulmonar.[5] Os principais sintomas são febre, fadiga, anorexia e perda de peso. Na histoplasmose pulmonar cavitária crônica, o estudo do pulmão por radiografia ou tomografia computadorizada de tórax deve evidenciar infiltrados pulmonares uni ou bilaterias e cavidades com parede espessada, principalmente no ápice pulmonar.[6]
A histoplasmose pode ser progressiva e disseminada em pacientes imunocomprometidos, como portadores de AIDS, ou submetidos a terapias imunossupressoras, como transplantados e portadores de doenças reumatológicas.[5] Nos pacientes imunocomprometidos, ao contrário dos indivíduos imunocompetentes, raramente há acometimento do pulmão e os sintomas gerais são febre, fadiga e perda de peso. A doença é disseminada para outros órgãos através da circulação sanguínea e, embora possa acometer todas as partes do corpo, os sintomas mais comuns estão relacionadas à infecção da medula óssea, do sistema gastrointestinal, das glândulas suprarrenais e da pele e mucosas, nas quais podem produzir lesões ulceradas. Manifestações raras, porém muito graves da histoplasmose disseminada, são a endocardite e a meningite.[6] Um diagnóstico diferencial importante, neste caso, é com a tuberculose, em regiões endêmicas como o Brasil.[8]
Diagnóstico

Vários testes são utilizados para o diagnóstico da histoplasmose, incluindo sorologia, histopatologia, detecção de antígeno em fluidos corporais e cultura fúngica.[2] A prova de ouro para o diagnóstico é o crescimento do fungo em meios de cultura. No entanto, o organismo demora de 2-4 semanas para se desenvolver.[9] Na doença disseminada, o fungo pode ser recuperado do sangue, medula óssea, pulmão, fígado e da urina. Culturas a partir de amostras de sangue são preferíveis para os meios de rotina.[10] O H. capsulatum é muito pequeno e difícil de ser observado por microscopia direta, mas algumas vezes pode ser visto em esfregaços de sangue e medula óssea corados com Giemsa.[11] A biópsia de tecidos corada com metenamina prata de Gomori tem alta sensibilidade e provê um diagnóstico mais rápido que a cultura, no entanto, pode não ser específica para o Histoplasma.[10]
Os três principais testes sorológicos utilizados são a fixação do complemento e imunodifusão para detecção de anticorpos e o radioimunoensaio que detecta o antígeno do fungo.[9] Métodos moleculares, como a reação em cadeia da polimerase (PCR), não têm sido testados extensivamente para o diagnóstico da histoplasmose.[2]
Tratamento
A maioria dos pacientes que desenvolve a histoplasmose aguda se recupera em 4 a 6 semanas apenas com tratamento para os sintomas, não necessitando, portanto, de uma terapia específica.[6] Entretanto, as formas aguda grave e crônica requerem tratamento com drogas antifúngicas. Os principais medicamentos empregados são o itraconazol e a anfotericina B (administrada por via endovenosa, sendo a molécula lipossomal mais bem tolerada pelos pacientes). A associação de corticosteroides, como prednisona ou metilprednisolona, está indicada em muitos desses casos. Na forma crônica, o tratamento é mais prolongado, podendo durar até 24 meses, e recidivas da doença podem ocorrer em 10 a 15% dos casos após o término da medicação, devendo ser monitoradas por exames laboratoriais e de imagem por pelo menos um ano.[7]
A histoplasmose disseminada apresenta alta mortalidade se não tratada, sendo a anfotericina B uma das principais drogas de escolha. Nos casos graves, trata-se com anfotericina B, preferencialmente a molécula lipossomal, por 1 a 2 semanas seguida de itraconazol por 12 meses, enquanto os casos moderados podem ser tratados com itraconazol. Pacientes imunocomprometidos podem precisar manter profilaxia com itraconazol para o resto da vida.[12]
Pacientes portadores do HIV com forte suspeita clínica de histoplasmose devem receber terapia de indução com anfotericina B ou itraconazol e manutenção com itraconazol por pelo menos um ano. Se houver comprometimento do sistema nervoso central, pode ser recomendado o uso de anfotericina B lipossomal por 4 a 6 semanas seguido de itraconazol por pelo menos um ano e até a normalização do líquor.[8]
Algumas complicações da histoplasmose, como pericardite, síndromes reumatológicas e linfadenite e granuloma mediastinais, podem requerer tratamentos específicos com drogas antifúngicas ou corticoide. Por outro lado, a fibrose mediastinal e a broncolitíase podem demandar intervenções cirúrgicas.[12]
Epidemiologia
O H. capsulatum tem distribuição mundial, embora seja mais comum em climas temperados e tropicais. Algumas áreas são consideradas endêmicas devido a uma maior concentração de casos, entre elas estão os Estados Unidos, especialmente o meio-leste nos vales dos rios Ohio e Mississippi, América Central (México, Guatemala, Honduras, Nicarágua, Panamá, Jamaica, Cuba, Porto Rico e Martinica) e do Sul (Peru, Colômbia, Venezuela, Guiana Francesa, Brasil e Argentina).[1] Outras áreas afetadas em menor concentração incluem África, Índia e leste da Ásia.[11] Na África, o H. capsulatum coexiste com uma segunda espécie, o Histoplasma duboisii, que ocorre principalmente na região equatorial entre o deserto do Saara e o rio Zambeze, e que afeta principalmente a pele, os ossos e os linfonodos, mas raramente os pulmões.[13]
História

Em 1903, durante a construção do canal do Panamá, o patologista americano Samuel Taylor Darling iniciou suas atividades no combate à malária e febre amarela, as duas principais enfermidades que assolavam a região.[14] Em 1905, Darling durante uma necropsia, em um trabalhador oriundo da Martinica, observou granulomas nos pulmões semelhantes àqueles da tuberculose, e conclui que uma nova patologia podia estar ocorrendo na região. Lâminas dos granulomas do pulmão, baço, fígado e medula óssea foram examinadas e revelaram a presença de um parasita. Outras duas necropsias corroboraram a presença do micro-organismo, e, em 1906, Darling propôs que o organismo envolvido com a nova doença era um protozoário e o nomeou de Histoplasma capsulatum, devido a invasão do citoplasma de histiócitos e por possuir uma espécie de cápsula.[15]
Em 1912, o parasitologista brasileiro Henrique da Rocha Lima ao comparar o parasita de amostras de tecido dos pacientes de Darling com o da leishmaniose e o Cryptoccocus farciminosus, que causava uma linfangite epizoótica em cavalos, concluiu que o H. capsulatum era um fungo e não um protozoário.[16][17] Em 1934, o patologista americano William de Monbreun cultivou o fungo pela primeira vez, identificando-o como dimórfico e reconhecendo-o como o agente etiológico da histoplasmose.[18] No mesmo ano Katharine Dodd e Edna Tompkins fizeram o primeiro diagnóstico antemortem da doença.[19]
Em 1939, de Monbreun reportou que a infecção ocorria naturalmente em cães, e especulou que alguns animais poderiam servir de fonte para a histoplasmose humana.[20] Chester Wilson Emmons, em 1949, demonstrou que o fungo era um saprófita do solo e que a inalação de microconídios e fragmentos miceliais serviam de fonte da infecção.[21]
Referências
- ↑ a b c Gómez, B.L. (2011). «Histoplasmosis: Epidemiology in Latin America». Current Fungal Infections Reports. 5 (4): 199-205. doi:10.1007/s12281-011-0073-7
- ↑ a b c d e Wheat, J.L.; Guptill, L. (2011). Palmer, S.R.; Soulsby, L.; Torgerson, P.; Brown, D.W.G. (eds.), ed. Oxford Textbook of Zoonoses. Biology, Clinical Practice, and Public Health Control 2 ed. Oxford: Oxford University Press. p. 828-835. ISBN 0198570023
- ↑ Cuellar Rodriguez, J.; Avery, R.K.; Budey, M.; Gordon, S.M.; Shrestha, N.K.; van Duin, D.; Oethinger, M.; Mawhorter, S.D. (2009). «Histoplasmosis in solid organ transplant recipients: 10 years of experience at a large transplant center in an endemic area». Clinical Infectious Diseases. 49: 710–716
- ↑ Longo, D.; Fauci, A.; Kasper, D.; Hauser, S.; Jameson, J.; Loscalzo, J (2012). «199 (Histoplasmosis)». Harrison's Principles of Internal Medicine 18 ed. New York: McGraw-Hill. ISBN 0-07-174889-X
- ↑ a b c Bradsher, R. W (1996). «Histoplasmosis and blastomycosis». Clin Infect Dis. 22 (Suppl 2): S102-11. PMID 8722836
- ↑ a b c d e Kauffman, C. A (2007). «Histoplasmosis: a clinical and laboratory update». Clin Microbiol Rev. 20 (1): 115-32. PMID 17223625. doi:10.1128/CMR.00027-06
- ↑ a b Ferreira, M. S.; Borges, A. S (2009). «Histoplasmose». Rev Soc Bras Med Trop. 42 (2): 192-8. PMID 19448941
- ↑ a b Adenis, A. A.; Aznar, C.; Couppié, P (2014). «Histoplasmosis in HIV-infected patients: a review of new developments and remaining gaps». Curr Trop Med Rep. 1 (2): 119-28. PMID 24860719. doi:10.1007/s40475-014-0017-8
- ↑ a b Nosanchuk, J.D. (2007). Brown, G.D.; Netea, M.G. (eds.), ed. Immunology of Fungal Infections. [S.l.]: Springer. p. 409-426
- ↑ a b Anstead, G.M.; Graybill, J.R. Guerrant, R.L.; Walker, D.H.; Weller, P.F., ed. Tropical Infectious Diseases Principles, Pathogens, & Practice 2 ed. Philadelphia: Churchill Livingstone Elsevier. p. 903-917
- ↑ a b Hay, R.J. (2009). Cook, G.C.; Zumla, A.I., ed. Manson's Tropical Diseases 22 ed. Filadélfia: W.B. Saunders. p. 1169-1189. ISBN 978-1-4160-4470-3
- ↑ a b Wheat, L. J; Freifeld, A. G.; Kleiman, M. B.; Baddley, J. W.; McKinsey, D. S.; Loyd, J. E.; Kauffman, C. A (2007). «Clinical Practice Guidelines for the Management of Patients with Histoplasmosis: 2007 Update by the Infectious Diseases Society of America». Clin Infec Dis. 45: 807-25. PMID 17806045. doi:10.1086/521259
- ↑ Gugnani, H.C. (2000). «Histoplasmosis in Africa: a review». Indian Journal of Chest Diseases and Allied Sciences. 42 (4): 271–277
- ↑ Hagan, T. «The Discovery and Naming of Histoplasmosis: Samuel Taylor Darling» (PDF). antimicrobe.org. Consultado em 8 de julho de 2014
- ↑ Darling, S.T (1906). «A protozoan general infection producing pseudotubercules in the lungs and focal necrosis in the liver, spleens and lymph nodes». JAMA. 46: 1283-1285
- ↑ da Rocha-Lima, H (1912). «Histoplasmosis und epizootic lymphanigitis». Arch. Schiffs. Tropenhyg. 16: 79-85
- ↑ da Rocha-Lima, H (1912–1913). «Beitrag zur Kentnis der Blastoimykosen - Lymphanigitis epizootica und Histoplasmosis». Zentralbl. baketriol. 67: 223-249
- ↑ de Monbreun, W.A (1934). «The cultivation and cultural characteristics of Darling's Histoplasma capsulatum». American Journal of Tropical Medicine and Hygiene. 14: 93-125
- ↑ Dodd, K.; Tompkins, E. H (1934). «A case of histoplasmosis of Darling in an infant». Am. J. Trop. Med. 14: 127–137
- ↑ De Monbreun, W (1939). «The Dog as a Natural Host for Histoplasma Capsulatum: Report of a Case of Histoplasmosis in This Animal». Amerian Journal of Tropical Medicine and Hygiene. 19 (6): 565-587
- ↑ Emmons, C.W (1949). «Isolation of Histoplasma capsulatum from soil». Public Health Reports. 64: 892-896