การฉีกเซาะของเอออร์ตา
| การฉีกเซาะของเอออร์ตา (Aortic dissection) | |
|---|---|
 | |
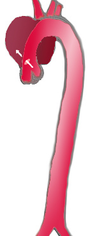
| การฉีกเซาะของหลอดเลือดแดงเอออร์ตาส่วนขาลง (3) เริ่มตั้งแต่หลอดเลือดแดงซับเคลเวียนข้างซ้ายมาจนถึงหลอดเลือดแดงเอออร์ตาส่วนช่องท้อง (4) ในขณะที่เอออร์ตาส่วนขาขึ้น (1) และโค้งหลอดเลือดเอออร์ตา (2) ไม่ได้รับผลกระทบไปด้วย | |
| สาขาวิชา | Vascular surgery, cardiothoracic surgery |
| อาการ | severe chest or back pain, vomiting, sweating, lightheadedness[1][2] |
| ภาวะแทรกซ้อน | Stroke, mesenteric ischemia, myocardial ischemia, aortic rupture[2] |
| การตั้งต้น | กะทันหัน[1][2] |
| ปัจจัยเสี่ยง | ความดันโลหิตสูง, กลุ่มอาการมาร์แฟน, กลุ่มอาการเทอร์เนอร์, bicuspid aortic valve, previous heart surgery, major trauma, การสูบบุหรี่[1][2][3] |
| วิธีวินิจฉัย | การสร้างภาพทางการแพทย์[1] |
| การป้องกัน | ควบคุมความดันโลหิต,ไม่สูบบุหรี่[1] |
| การรักษา | ขึ้นอยู่กับประเภท[1] |
| พยากรณ์โรค | อัตราการเสียชีวิตโดยไม่ได้รับการรักษา 10% (ประเภท B), 50% (ประเภท A)[3] |
| ความชุก | 3 ต่อ 100,000 ต่อปี[3] |
การฉีกเซาะของเอออร์ตา (อังกฤษ: aortic dissection) คือการที่เกิดการฉีดขาดขึ้นในผนังหลอดเลือดแดงใหญ่เอออร์ตาซึ่งทำให้มีเลือดไหลเข้าไประหว่างชั้นของผนังหลอดเลือดทำให้ชั้นผนังหลอดเลือดแยกออกจากกัน[4] ถือเป็นภาวะฉุกเฉินทางการแพทย์ มีโอกาสทำให้เสียชีวิตได้อย่างรวดเร็วแม้ได้รับการรักษาทันท่วงทีก็ตาม หากการฉีกเซาะทำให้เกิดการฉีกขาดของชั้นผนังหลอดเลือดเอออร์ตาทั้งหมดสามชั้นจะทำให้มีการเสียเลือดอย่างมากและรวดเร็ว การฉีกเซาะของเอออร์ตาที่มีการฉีกขาดของหลอดเลือดทุกชั้นมีอัตราการตาย 80% และผู้ป่วย 50% เสียชีวิตก่อนจะมาถึงโรงพยาบาล ถ้าการฉีกเซาะมีขนาดถึง 6 เซนติเมตร ผู้ป่วยต้องได้รับการผ่าตัดฉุกเฉินทันที[5]
ทั่วไป

เช่นเดียวกับหลอดเลือดแดงอื่นๆ หลอดเลือดแดงใหญ่เอออร์ตาประกอบด้วยชั้นสามชั้น ได้แต่อินทิมา มีเดีย และแอดเวนทิเชีย ชั้นอินทิมา หรือทูนิกา อินทิมา คือชั้นที่สัมผัสกับเลือด ส่วนใหญ่ประกอบขึ้นด้วยเซลล์เยื่อบุ (endothelial cell) ชั้นต่อมาคือทูนิกา มีเดีย เป็นชั้นกล้ามเนื้อ ประกอบด้วยเซลล์กล้ามเนื้อเรียบและเส้นใยอีลาสติก ชั้นนอกสุดคือทูนิกา แอดเวนติเชีย ประกอบด้วยเนื้อเยื่อเกี่ยวพัน
ในการฉีกเซาะของเอออร์ตา เลือดได้แทรกผ่านชั้นอินทิมาเข้าไปยังชั้นมีเดีย ความดันที่สูงได้ฉีกแยกเนื้อเยื่อของชั้นมีเดีย แบ่งแยกออกเป็นสองส่วน ส่วนใน 2/3 และส่วนนอก 1/3 การฉีกเซาะนี้สามารถลุกลามต่อไปได้ตลอดความยาวของเอออร์ตาทั้งขาไปและขากลับ การฉีกเซาะที่ลามไปทางบริเวณช่วงแยกอิลิแอค (iliac bifurcation) ถือเป็นการฉีกเซาะไปทางด้านหน้า (anterograde) ส่วนการฉีกเซาะที่ลามไปทางโคนเอออร์ตาถือเป็นการฉีกเซาะไปทางด้านหลัง (retrograde) รอยฉีกเซาะเริ่มแรกส่วนใหญ่อยู่ไม่เกิน 100 มิลลิเมตรหลังลิ้นหัวใจเอออร์ติก ดังนั้นการฉีกเซาะไปทางด้านหลังสามารถเข้าไปชั้นเยื่อหุ้มหัวใจทำให้เกิดมีเลือดในช่องเยื่อหุ้มหัวใจ (hemopericardium) ได้ง่าย การฉีกเซาะไปทางด้านหน้าอาจลุกลามไปถึงบริเวณช่วงแยกอิลิแอค อาจทะลุผนังหลอดเลือด หรือเกิดช่องเปิดกลับเข้ารูหลอดเลือดได้ทำให้เกิดเป็น double barrel aorta ซึ่งจะลดความดันของการไหลของเลือดและลดโอกาสการแตกทะลุ การแตกทะลุที่ทำให้เกิดมีเลือดไหลเข้าช่องร่างกายตามแต่ตำแหน่งที่เกิดการแตกทะลุ อาจแตกเข้าช่องหลังเยื่อบุช่องท้อง (retroperitoneal) หรือแตกเข้าช่องเยื่อหุ้มหัวใจ (pericardial) ก็ได้
การจำแนกประเภท

|
|

| |
| สัดส่วน | 60 % | 10-15 % | 25-30 % |
| ชนิด | DeBakey I | DeBakey II | DeBakey III |
| Stanford A | Stanford B | ||
| ส่วนต้น | ส่วนปลาย | ||
| การจำแนกประเภทของการฉีกเซาะของเอออร์ตา | |||
มีระบบการจำแนกประเภทสำหรับการฉีกเซาะของเอออร์ตาอยู่หลายระบบ ระบบจำแนกที่ใช้บ่อยส่วนใหญ่แบ่งตามตำแหน่งทางกายวิภาคของการฉีกเซาะและระยะเวลาที่เริ่มมีอาการก่อนมาพบแพทย์
ระบบการจำแนกประเภทของ DeBakey
ระบบ DeBakey ได้ชื่อจากศัลยแพทย์ซึ่งป่วยจากการฉีกเซาะของเอออร์ตาชื่อ Michael E. DeBakey เป็นคำอธิบายทางกายวิภาคของการฉีกเซาะของเอออร์ตา จำแนกประเภทของการฉีกเซาะตามแต่ว่าตำแหน่งเริ่มต้นของการฉีกขาดของชั้นอินทิมาเริ่มต้นที่ใดและการฉีกเซาะกินบริเวณไปเพียงใด (อยู่แต่ในเฉพาะเอออร์ตาช่วงขาขึ้น ขาลง หรือทั้งสองส่วน)[6]
- ชนิดที่ 1 เริ่มต้นที่เอออร์ตาส่วนขาขึ้น ยาวไปถึงอย่างน้อยบริเวณโค้งเอออร์ตา มักพบว่ากินบริเวณยาวไปต่อจากนี้อีก
- ชนิดที่ 2 ตั้งต้นที่เอออร์ตาส่วนขาขึ้นและคงอยู่เฉพาะบริเวณนั้น
- ชนิดที่ 3 ตั้งต้นที่เอออร์ตาส่วนขาลง มีส่วนน้อยที่กินบริเวณไปทางส่วนต้นแต่มักจะกินบริเวณไปยังส่วนปลาย
ระบบการจำแนกประเภทของ Stanford
แบ่งเป็น 2 กลุ่ม คือ A กับ B ตามแต่ว่าเอออร์ตาส่วนขาขึ้นได้รับผลกระทบหรือไม่[7]
- A เทียบเท่ากับ DeBakey I และ II
- B เทียบเท่ากับ DeBakey III
พยาธิสรีรวิทยา
เหตุการณ์แรกสุดที่เกิดขึ้นทำให้มีการฉีกเซาะของเอออร์ตาคือการฉีกขาดของชั้นเยื่อบุอินทิมาของเอออร์ตา จากการที่เลือดในเอออร์ตามีความดันสูงทำให้เลือดแทรกเข้ามาในชั้นมีเดียตรงตำแหน่งที่เกิดการฉีกขาด แรงดันของเลือดที่ไหลเข้ามานี้ทำให้รอยฉีกขาดฉีกออกไปมากขึ้น อาจฉีกเพิ่มไปทางด้านต้น (proximal) หรือด้านปลาย (distal) เลือดจะไหลไปตามทางภายในชั้นมีเดียเกิดเป็นช่องปลอมภายในหลอดเลือด (false lumen) โดยที่ช่องจริง (true lumen) ก็คือช่องทางปกติของเอออร์ตา โดยมีชั้นเนื้อเยื่ออินทิมาแบ่งแยกระหว่างช่องจริงกับช่องปลอม เนื้อเยื่อของอินทิมานี้เรียกว่าแผ่นเนื้อเยื่ออินทิมา (intimal flap)
การฉีกเซาะของเอออร์ตาส่วนใหญ่เริ่มขึ้นในเอออร์ตาส่วนขาขึ้น 65%, โค้งเอออร์ตา 10% และตำแหน่งของเอออร์ตาขาลงส่วนช่องอกบริเวณถัดจาก ligamentum arteriosum 20%
เลือดที่ไหลในช่องปลอมนี้อาจทำให้เกิดการฉีกขาดซ้ำสองขึ้นเป็นช่องทางให้เลือดไหลกลับเข้ามาในช่องจริงได้
แม้หลายๆ ครั้งจะไม่ปรากฏสาเหตุชัดเจนของการเกิดการฉีกขาดของชั้นอินทิมา แต่ส่วนใหญ่เป็นจากการเสื่อมของคอลลาเจนและอีลาสตินที่ประกอบขึ้นเป็นชั้นมีเดีย เรียกว่า cystic medial necrosis และมักพบร่วมกับกลุ่มอาการมาร์แฟน และกลุ่มอาการเอห์เลอส์-แดนลอส
ประมาณ 13% ของการฉีกเซาะของเอออร์ตาพบว่าไม่มีการฉีกขาดของอินทิมา เชื่อกันว่าแบบนี้เกิดจากการมีก้อนเลือดในผนังหลอดเลือด (intramural hematoma) ที่เกิดจากการมีเลือดออกในชั้นมีเดีย (hemorrhage within the media) และเนื่องจากกรณีนี้จะไม่มีทางเชื่อมต่อโดยตรงระหว่างช่องจริงกับช่องปลอม ทำให้ยากที่จะวินิจฉัยการฉีกเซาะของเอออร์ตาแบบนี้จาก aortography การฉีกเซาะของเอออร์ตาที่เกิดจากการมีก้อนเลือดในผนังหลอดเลือดนี้ควรได้รับการรักษาเช่นเดียวกันกับชนิดที่เกิดจากการฉีกขาดของชั้นอินทิมา
อ้างอิง
- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 Nienaber CA, Clough RE (28 February 2015). "Management of acute aortic dissection". The Lancet. 385 (9970): 800–811. doi:10.1016/s0140-6736(14)61005-9. PMID 25662791. S2CID 34347018.
- ↑ 2.0 2.1 2.2 2.3 White A, Broder J, Mando-Vandrick J, Wendell J, Crowe J (2013). "Acute aortic emergencies – part 2: aortic dissections". Advanced Emergency Nursing Journal. 35 (1): 28–52. doi:10.1097/tme.0b013e31827145d0. PMID 23364404.
- ↑ 3.0 3.1 3.2 Criado FJ (2011). "Aortic dissection: a 250-year perspective". Texas Heart Institute Journal. 38 (6): 694–700. PMC 3233335. PMID 22199439.
- ↑ Diseases and Conditions เก็บถาวร 2009-01-08 ที่ เวย์แบ็กแมชชีน at Mount Sinai Hospital
- ↑ Isselbacher, EM; Eagle KA; Zipes DP (1997). "Diseases of the aorta". ใน Braunwald E (บ.ก.). Heart disease: a textbook of cardiovascular medicine (5th ed.). Philadelphia: WB Saunders. pp. 1546–81. ISBN 0721656633.
- ↑ DeBakey ME, Henly WS, Cooley DA, Morris GC Jr, Crawford ES, Beall AC Jr (Jan 1965). "Surgical management of dissecting aneurysms of the aorta". J Thorac Cardiovasc Surg. 49: 130–49. doi:10.1016/S0022-5223(19)33323-9. PMID 14261867.
- ↑ Daily PO, Trueblood HW, Stinson EB, Wuerflein RD, Shumway NE (Sep 1970). "Management of acute aortic dissections". Ann. Thorac. Surg. 10 (3): 237–47. doi:10.1016/S0003-4975(10)65594-4. PMID 5458238.
แหล่งข้อมูลอื่น
- Fighting Aneurysm Disease เก็บถาวร 2016-10-14 ที่ เวย์แบ็กแมชชีน
- Aortic Dissection เก็บถาวร 2010-12-03 ที่ เวย์แบ็กแมชชีน
- Classification of aortic dissection เก็บถาวร 2011-05-27 ที่ เวย์แบ็กแมชชีน
- American Heart Association
- aorticdissection.com
- aorticdissection.co.uk เก็บถาวร 2009-09-14 ที่ เวย์แบ็กแมชชีน
- CT scans of Aortic Dissection เก็บถาวร 2012-01-12 ที่ เวย์แบ็กแมชชีน MedPix medical images
| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |
|